Chung tay đẩy lùi bệnh tan máu bẩm sinh vì tương lai giống nòi
(PNTĐ) - Với các biện pháp xét nghiệm tầm soát người mang gen bệnh hiện nay, các cặp vợ chồng chuẩn bị có thai hoặc đang mang thai nên được tư vấn và chẩn đoán tiền hôn nhân, đặc biệt là những gia đình đã có người mang gen bệnh tan máu bẩm sinh (Thalassemia) vì sức khỏe và tương lai của thế hệ trẻ.
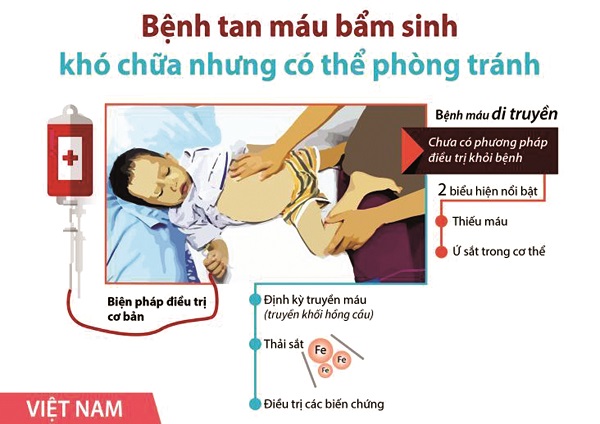
Bệnh Thalassemia còn gọi là bệnh tan máu bẩm sinh (TMBS) do tan máu di truyền. Bệnh có hai biểu hiện nổi bật là thiếu máu và ứ sắt trong cơ thể, nên bệnh nhân phải điều trị suốt đời, nếu không được điều trị thường xuyên, đầy đủ, sẽ có nhiều biến chứng làm bệnh nhân chậm phát triển thể trạng, giảm sức học tập, lao động, tuổi thọ thấp...
Ở nước ta, tỷ lệ người dân mang gen TMBS ở vùng miền núi, đặc biệt là ở các đồng bào dân tộc thiểu số cao, một trong những nguyên nhân chính là do kết hôn cận huyết. Theo thống kê, Việt Nam có khoảng trên 12 triệu người mang gen bệnh Thalassemia và có trên 20.000 người bệnh mức độ nặng cần phải điều trị cả đời.
Mỗi năm, cả nước có thêm khoảng 8.000 trẻ em sinh ra bị bệnh Thalassemia, trong đó có khoảng 2.000 trẻ bị bệnh mức độ nặng và khoảng 800 trẻ không thể ra đời do phù thai. Một người bệnh mức độ nặng từ khi sinh ra đến 21 tuổi cần truyền khoảng 470 đơn vị máu để duy trì đời sống. Mỗi năm, cả nước cần có trên 2.000 tỷ đồng để cho tất cả bệnh nhân có thể được điều trị tối thiểu và cần có khoảng 500.000 đơn vị máu an toàn.
Bệnh có hai biểu hiện nổi bật là thiếu máu và ứ sắt trong cơ thể. Người bệnh mức độ nặng nếu không được điều trị kịp thời sẽ gây ra các triệu chứng nặng như: Biến dạng xương mặt (trán dô, mũi tẹt), xương giòn, nhiễm trùng, suy tuyến nội tiết, chậm phát triển, dậy thì muộn hoặc không dậy thì, suy gan, xơ gan, suy tim, thậm chí có nguy cơ tử vong…
Mặc dù Việt Nam đã có những nỗ lực lớn song việc điều trị mới chỉ giúp cải thiện tốt cuộc sống của người bệnh chứ chưa thể chữa khỏi bệnh. Chất lượng sống của các bệnh nhân bị TMBS rất thấp, số tử vong lớn. Hiện nay, số lượng bệnh nhân TMBS đã làm các bệnh viện quá tải, tạo áp lực nặng nề lên ngân hàng máu cũng như gánh nặng về chi phí xã hội.
Theo TS.BS. Bạch Quốc Khánh, Viện trưởng Viện Huyết học - Truyền máu Trung ương, Phó Chủ tịch Hội Tan máu bẩm sinh Việt Nam, TMBS là bệnh có thể phòng ngừa, tiến tới chấm dứt tình trạng trẻ sinh ra bị bệnh và giảm dần tỷ lệ di truyền gen bệnh trong cộng đồng. Biện pháp hữu hiệu nhất hiện nay là tầm soát tiền hôn nhân và tiền thai sản dựa trên xét nghiệm máu.
Trước khi kết hôn, các cặp đôi cần khám sức khỏe và xét nghiệm tầm soát để xác định xem cá nhân có mang gen bệnh hay không, từ đó giúp họ có sự lựa chọn đúng đắn về hôn nhân cũng như quyết định mang thai nhằm sinh ra những đứa con không mắc bệnh TMBS. Hiện nay, nhờ thông tin từ các phương tiện truyền thông, bệnh TMBS đã được nhiều người quan tâm và biết đến.Nhiều cặp vợ chồng đến các trung tâm y tế để được tư vấn và xác định nguy cơ trước khi mang thai.
“Thalassemia là vấn đề của toàn xã hội, ảnh hưởng nghiêm trọng đến kinh tế, đời sống và tương lai của giống nòi. Thời gian tới, chúng tôi rất mong muốn việc xét nghiệm tầm soát gen bệnh sẽ được thực hiện với tất cả các đối tượng trong độ tuổi sinh đẻ và tiền hôn nhân, đó là biện pháp hiệu quả và tiết kiệm nhất để phòng tránh căn bệnh này. Một vấn đề then chốt nữa chính là việc xây dựng và triển khai chương trình Thalassemia quốc gia. Chương trình này được thực hiện sẽ góp phần kiểm soát nguồn gen bệnh, hạn chế trẻ em sinh ra bị bệnh, cải thiện chất lượng sống cho người bệnh và nâng cao chất lượng dân số Việt Nam” - TS.BS Bạch Quốc Khánh cho biết.
Trong những năm qua, công tác chẩn đoán, điều trị Thalassemia trên toàn quốc đã đạt được nhiều tiến bộ. Viện Huyết học - Truyền máu Trung ương đã nỗ lực hoàn thiện quy trình ghép tế bào gốc điều trị tan máu bẩm sinh. Không chỉ dừng lại ở kỹ thuật ghép tế bào gốc đồng loài từ nguồn tế bào gốc phù hợp hoàn toàn HLA, Viện cũng đã nghiên cứu và thực hiện thành công ghép tế bào gốc nửa hòa hợp (ghép halotype) cho bệnh nhi tan máu bẩm sinh, đem đến hy vọng chữa khỏi bệnh cho nhiều người bệnh không có nguồn tế bào gốc phù hợp.
Với sự phối đa chuyên khoa: Huyết học, di truyền, mô phôi, sản khoa, Việt Nam đã áp dụng hiệu quả nhiều kỹ thuật hiện đại trong phòng bệnh như: Chẩn đoán trước sinh thai nhi, chẩn đoán trước chuyển phôi, giúp nhiều cặp vợ chồng cùng mang gen Thalassemia sinh ra những em bé không bị bệnh…
Bên cạnh đó, cơ quan chức năng cần đẩy mạnh việc truyền thông, giáo dục nâng cao nhận thức, chuyển đổi hành vi của người dân của gia đình, cộng đồng về tư vấn, tầm soát, chẩn đoán và điều trị sớm bệnh tật trước sinh và sơ sinh...






















